Observatoire Canadien de l'Hydrogène : observer,…

Avec l'accroissement du nombre d'appels à projets publics et la multiplication des offres d'évaluation des risques psychosociaux, Sia Partners tente ici de faire le point sur les enjeux réels de la prévention des RPS au sein des établissements de santé.
De la création des pôles par l'ordonnance du 2 mai 2005 à la recomposition territoriale de la loi HSPT 2009 et peut-être prochainement l'application du Pacte de Confiance, l'enchainement des réformes de l'Hôpital semblait s'imposer comme une évidence aux vues de l'évolution de l'offre de soin ou de l'impératif de performance économique. Ce faisant, la modernisation de l'Hôpital s'accompagne d'une inquiétante résurgence des risques psychosociaux.
Preuve alarmante s’il en est de la criticité des RPS dans les établissements de santé, le rapport de la mission Hôpital Public s’ouvre sur ces mots : « devant le constat de certaines tensions, de ressentis difficiles, voire d’un sentiment de perte de sens au sein des équipes des hôpitaux publics, le besoin est apparu de conduire une évaluation des nouvelles dispositions issues des réformes récentes, par un abord professionnel et tangible.»[1]
Cette perte de sens – si fréquemment évoquée, galvaudée et tordue par effet de mode – ne peut s’exprimer qu’en rapport à un métier et une activité, soumise par ailleurs à un certain nombre de déterminants et de risques professionnels :
Pour approfondir le débat, notre étude Sia Partners en partenariat avec Opinion Way offre une analyse détaillée du climat social dans les hôpitaux.
En réponse à la dégradation des situations de travail dans les établissements de santé, les pouvoirs publics ont travaillé à l’instauration progressive d’un outillage règlementaire spécifique dont l’ « Accord santé et sécurité au travail dans la fonction publique » (2009) en est un des premiers jalons. Les principaux dispositifs mis en œuvre sont :
Axe prioritaire des CLACT (avec les TMS), le développement d’une politique de prévention active des RPS a représenté 40% des financements du FMPESPP[6] entre 2010 et 2011. Au total, 9,5 M€ ont été investis par le FPMESPP et les établissements, entre 2010 et 2011, sur cette problématique.
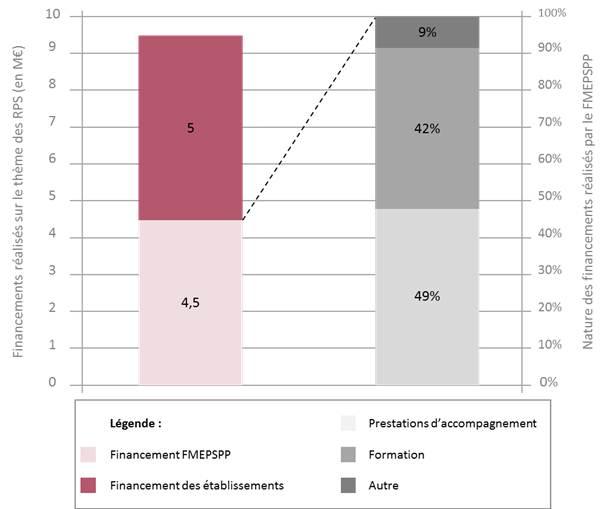
Cartographie des sources de financement des CLACT 2010-2011
Si, dans certaines régions, telle que les régions du nord de la France (Nord Pas de Calais et Picardie) et Rhône Alpes, la priorité a clairement été affichée sur cette thématique, celle-ci reste encore très peu prise en compte dans d’autres régions. En témoigne la part des financements du FMESPP au titre des actions RPS, par rapport aux autres natures d’intervention d’une part, et par rapport aux financements propres des établissements d’autre part.

Investissement des établissements de santé sur la problématique de RSE, en fonction des régions (hors Corse, Réunion et Guyane )
Ces dernières années, les Démarches Professionnelles mises en œuvre sur les RPS ont pris de l’ampleur, et représentent, toute fonction publique confondue, plus du tiers des Démarches Professionnelles portant sur d’autres thèmes que l’EvRP[7]. A ce titre, le Conseil d’administration de la CNRACL a souhaité mettre en exergue ce thème pour la période 2012-2014 : il fait l’objet du premier projet de recherche action, et sera également celui du colloque du FNP prévu en mars 2013[8].
L’appel à projet vise l’accompagnement de 10 projets sur l’évaluation et la prévention des RPS dans les établissements publics ou privés de santé, via une participation financière pluriannuelle de près de 3 millions d’euros sur 3 ans. L’importance du sujet pour les établissements de santé se reflète par le nombre d’établissements ayant répondu à l’appel à projet : 56 établissements ont en effet déposé une candidature. La sélection des projets ayant eu lieu fin 2012, il est encore trop tôt pour tirer un bilan des actions mises en œuvre.
A ce jour, il n’existe pas de normes préétablies sur les modalités de mise en œuvre des démarches RPS dans les établissements de santé. On dénote ainsi 4 grands critères d’hétérogénéité :
A titre d’exemple, les 6 démarches menées ci-après ont été comparés sur les 3 premiers critères :
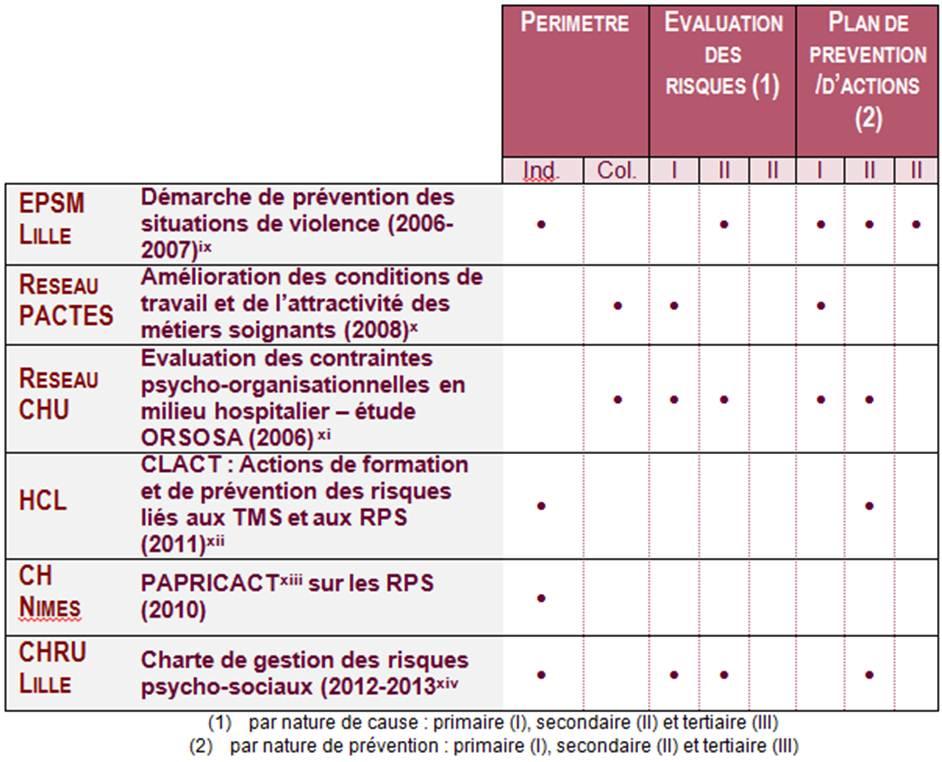
Comparaison des démarches RPS menées en établissement de santé
L’accroissement des dispositifs de financement des projets de prévention des RPS a porté le développement d’un fructueux marché autour de la santé des collaborateurs, tant et si bien que le foisonnement d’offres peut parfois vite décourager l’établissement de santé soucieux d’être accompagné sur son projet d’évaluation et prévention des RPS.
Sia Partners émet la plus grande réserve quant aux démarches génériques de réduction des symptômes – stress, absentéisme – au détriment de l’examen des sources de risque psychosocial. Certaines pratiques pourtant répandues s’avèrent désastreuses pour le salarié à qui l’on apprend, à grand renfort de formation (gestion du stress, yoga, sophrologie), à trouver en lui-même les ressources pour mieux supporter une situation de travail dégradée.
Le risque psychosocial est avant tout un révélateur d’un dysfonctionnement de l’activité au sens large, et non des individus. En conséquence, l’évaluation des RPS par surenchère d’entretiens individuels n’a aucun sens ; elle se borne à la reconstitution d’une pluralité de points de vue subjectifs et hétéroclites, réinterprétés et surtout sortis du contexte de travail. Poussé jusqu’à l’absurde, le collaborateur devient vite un malade à guérir, voire un faible qui ne sait pas gérer son stress.
La question n’est pas tant celle du dépistage des risques psychosociaux que celle de créer des conditions organisationnelles, sociales et institutionnelles favorables au bon exercice du métier. Il s’agit donc de repenser l’organisation et les règles qui la régissent en fonction, bien sûr, des contraintes de performance que l’on connait mais également du recentrage autour de la notion de service public et du métier de la santé, auxquels les agents sont profondément attachés.
Il est donc urgent, voire critique pour le corps hospitalier de s’affranchir de cette vision de gestion des risques psychosociaux pour s’immerger dans les rouages mêmes de l’organisation des établissements de santé et s’atteler à l’analyse exhaustive des situations de travail sur la base du triptyque :
Contrairement aux démarches pré-formatées, ce positionnement souligne la nécessité de recourir à une approche multidisciplinaire capable d’adapter les méthodes d’analyse aux caractéristiques toujours spécifiques des populations. Si l’enjeu du métier est central, la problématique et surtout la manifestation ne sera jamais la même : le présentéisme jusqu’au « burnout » du médecin (voir à ce propos notre article précédent) ne s’appréhende pas de la même manière que l’absentéisme, au cœur du débat sur les jours de carence (Cf. article du Monde du 21/02/2013).
La figure ci-contre reprend à titre d’illustration quelques-uns des grands enjeux en indiquant pour chacun des exemples d’intervention et d’outils mobilisables.
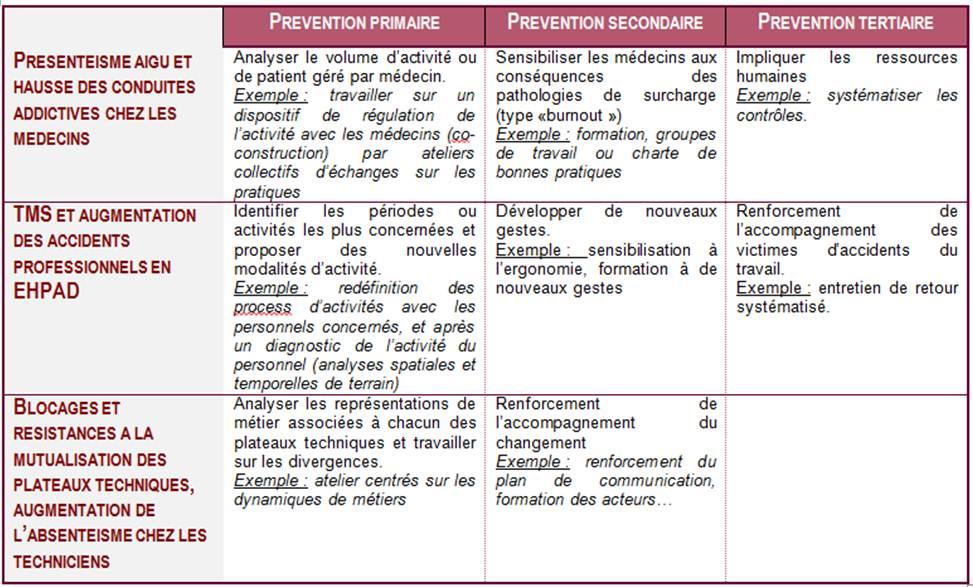
Enjeux majeurs et exemples d’intervention par typologie de prévention
Enfin, n’oublions pas que le recentrage du débat autour de l’organisation du travail ne peut s’affranchir de la nécessité de réunir tous les acteurs autour de la table : de la Direction aux RH, des SST aux managers, condition essentielle du succès d’une démarche collective et concertée. Car si les risques-psychosociaux se révèlent sur le terrain, au plus près des professionnels de santé, la question de l’organisation du travail ne peut se limiter à la simple énumération de mesures parcellaires, plus propice à nourrir les frustrations qu’à répondre efficacement aux enjeux majeurs de transformation des métiers et des établissements de santé.
[1] Rapport de mission « Hôpital Public», sous la direction de Francis Fellinger et Frédéric Boiron, 2012, p10
[2] « Les risques professionnels en 2010 : de fortes disparités selon les secteurs » Analyses Dares n°010 ; février 2013 – sur la base de l’enquête SUMER 2010
[3] Circulaire DGOS/RH3/2010/248 du 6 juillet 2010
[4] Orientation 5, Annexe 26 de la Circulaire DGOS/RH4/2012/206 du 22 mai 2012 relative aux axes et actions de formation nationales prioritaires à caractère pluriannuel, concernant l’ensemble des agents des établissements mentionnés à l’article 2 de la loi N°89-33 du 9 janvier 1986 portant dispositions statutaires relatives à la fonction publique hospitalière
[5] Le Fond national de prévention, placé au sein de la CNARCL, s’adresse à certains établissements de la Fonction Publique, dont les établissements publics de santé, et a notamment pour missions de participer au financement de mesures de prévention (les « Démarches Professionnelles » ) et d’élaborer des recommandations en matière de prévention
[6] Fonds de Modernisation des Etablissements de Santé Publics et Privés (FMESPP)
[7] Evaluation des Risques Professionnels (EvRP)
[8] 5e colloque de la FNP de la CNARL du 26 mars 2013 : « Mieux être au travail : quels leviers d’actions ? »
[9] Le Désir de Métier, engagement, identité et reconnaissance au travail, Florence Osty, Presses Universitaires de Rennes 2003
[10] Voir à ce propos : « Travail, usure mentale », Christophe Dejours, coll. Essais, Bayard, 2008